Ожирение смело можно назвать эпидемией XXI века. Согласно последним статистическим данным, более 30% всего населения мира страдают от избыточной массы тела. Наиболее остро данная проблема стоит в экономически развитых странах: США, Канаде, Германии, где ожирение фиксируется практически у каждого второго жителя.
Проблема детского ожирения в последнее время вышла на новый уровень: за последние 20 лет количество детей с избыточной массой тела выросло в 2–3 раза. Эксперты утверждают, что стремительное научно–техническое развитие и автоматизация приведут к повышению данного показателя еще в несколько раз.
Ожирение в детском возрасте имеет выраженную тенденцию к прогрессированию: в 60% случаев избыточная масса тела у ребенка или подростка в будущем трансформируется в тяжелые соматические заболевания (сахарный диабет 2–го типа, артериальная гипертензия, атеросклероз, артроз, метаболические и эндокринологические нарушения, желчнокаменная болезнь, онкологическая патология, сердечно–сосудистые осложнения, бесплодие и др.). Следует подчеркнуть, что снижение массы тела хотя бы на 10% от начального уровня позволяет существенно снизить риск некоторых заболеваний на 9–40% и уровень общей смертности на 20%. Поскольку 60% всех случаев взрослого ожирения начинаются еще в детстве, то проблему избыточного веса следует рассматривать со стороны педиатрии.
Ожирение — это хроническое полиэтиологическое заболевание, которое характеризуется чрезмерным отложением жировой ткани в разных участках тела человека и приводит к метаболическим, нейрорегуляторным нарушениям и развитию соматических последствий. Важно отметить, что при ожирении возрастает толщина не только подкожно-жировой клетчатки. Данное заболевание сопровождается увеличением количества жирового слоя вокруг внутренних органов.
Следует разделять два термина: «избыточная масса тела» и «ожирение». В первом случае ИМТ (индекс массы тела) не превышает 95 перцентиля. При ожирении данный показатель составляет более 95 перцентиля.
Содержание:
Причины возникновения ожирения
Ожирение — это многофакторное заболевание, которое возникает в результате неправильного образа жизни, генетической предрасположенности или же является проявлением тяжелой врожденной патологии. Все причины ожирения можно разделить на несколько групп:
1. Поведенческие факторы:
- переедание (перекармливание);
- преобладание в рационе быстрых углеводов (мучных и кондитерских изделий);
- отсутствие или недостаточность физических нагрузок;
- перенесенное психоэмоциональное потрясение.
2. Родственные факторы (если у родителей есть проблемы с лишним весом, то большая вероятность аналогичного состояния у ребенка).
3. Ожирение как вторичное проявление другого заболевания:
- эндокринологической патологии (гипотиреоза, адипозо-генитальной дистрофии, болезни Иценко–Кушинга и др.);
- опухоли головного мозга (в частности, опухоли гипофиза);
- поражения центральной нервной системы (энцефалита, черепно–мозговой травмы).
Структурной единицей жировой ткани является адипоцит. В детском возрасте происходит активное размножение жировых клеток (за счет гиперплазии), а после достижения пубертатного возраста – их увеличение (гипертрофия). В адипоцитах содержится большое количество триглицеридов, которые являются источником энергии для организма. Кроме того, жировая ткань защищает внутренние органы от механического повреждения, принимает участие в терморегуляции, накапливает витамины группы А, Е, К и Д. В адипоцитах непрерывно происходят ферментативные реакции образования и расщепления липидов, метаболизм жирных кислот и триглицеридов. В здоровом организме удерживается баланс между синтезом и распадом липидов. При избыточном накоплении подкожного и висцерального жира повышается уровень адипокинов, которые перестраивают обмен веществ ребенка и приводят к полиорганной дисфункции.
Виды ожирения
Существует много классификаций ожирения, которые основаны на этиологии, патогенезе, клиническом течении заболевания.
Этиологическая классификация ожирения:
1. Первичные формы ожирения:
- алиментарное ожирение – развивается в результате нарушения «поведения питания» (переедание, большое количество мучных, кондитерских изделий, полуфабрикатов в рационе), диагностируется в основном у детей школьного возраста;
- конституционно-экзогенное ожирение диагностируется у 90% всех больных. Первые признаки патологии появляются уже в первый год жизни ребенка. Характерно медленное прогрессирование с периодическим снижением массы тела в летний период.
- гипоталамическое ожирение пубертатного возраста возникает в результате нарушения работы гипоталамуса и нейрогуморальной регуляции обмена веществ. Данная форма ожирения манифестирует у подростков. На фоне гормонального дисбаланса (гиперпродукция АКТГ, СТГ, ТТГ), кроме ожирения, развиваются другие патологические изменения: нарушение полового созревания, появление стрий, вегетативных и психоэмоциональных расстройств.
2. Вторичные формы ожирения:
- гипоталамическое, или диэнцефальное ожирение возникает при нарушении функции гипоталамуса. Повреждение данной зоны может наступить при инфекционных заболеваниях, травмах, нарушении кровоснабжения среднего мозга. Данный вариант заболевания быстро прогрессирует, сопровождается очаговыми и общемозговыми симптомами. Часто возникает дисфункция желез с соответствующей симптоматикой.
- эндокринное ожирение развивается на фоне гормональной дисфункции (гипотиреоза, инсулиномы, гиперпролактинемии и др.). В данном случае избыточная масса тела – это симптом основного заболевания;
- ятрогенное ожирение возникает в результате лечения другой соматической патологии (длительный постельный режим, применение глюкокортикостероидов и других препаратов);
- моногенное ожирение – специфический вид заболевания, который детерминирован мутацией гена лептина и других адипокинов. При такой ситуации ребенок молниеносно набирает вес и достигает 4 степени ожирения.
Ожирение может быть быстро прогрессирующим, медленно прогрессирующим, стабильным и регрессирующим.
По преимущественному расположению избыточной подкожной клетчатки выделяют такие типы ожирения:
- равномерное ожирение;
- абдоминальное, или висцеральное ожирение: увеличение объема живота при нормальных размерах конечностей;
- гиноидное ожирение – отложение подкожной жировой клетчатки по женскому типу (бедра, ягодицы);
- андроидное ожирение – отложение подкожной жировой клетчатки по мужскому типу (плечи, живот).
Симптомы ожирения
Основный симптом ожирения — это значительное повышение массы тела за счет жировой ткани. Ожирение в большинстве случаев является симптомом другого заболевания. Поэтому клинические проявления очень вариабельны и зависят от типа патологии.
При 1-2 степени ожирения дети могут чувствовать себя удовлетворительно.
Для первичного ожирения характерны такие симптомы:
- чрезмерное потоотделение;
- одышка при физической нагрузке;
- повышение давления;
- головная боль;
- повышение аппетита.
Симптомы вторичного ожирения индивидуальные. Кроме обычных симптомов ожирения, присоединяются специфические признаки:
- при гипоталамическом ожирении – неврологическая симптоматика (энурез, судороги, нарушение слуха, задержка умственного развития), нарушение терморегуляции, запор или диарея, артериальная гипертензия, сонливость и др.;
- при эндокринологическом ожирении – нарушение полового созревания у мальчиков и девочек, появление стрий, растяжек на коже, позднее психофизическое развитие ребенка и др.
Ожирение у детей ассоциировано со снижением резистентности к инсулину, артериальной гипертонией и гиперхолестеринемией. Все эти патологические компоненты усугубляют друг друга и приводят к тяжелым клиническим вариантам ожирения.
Диагностика ожирения
Диагностика ожирения включает в себя комплекс физикальных, лабораторных и инструментальных методов исследования, которые направлены на определение типа, степени ожирения и этиологического фактора, который спровоцировал данное состояние у ребенка. При первичном обращении родителей и ребенка с ожирением к врачу обследование начинается с анализа жалоб и анамнеза пациента. Избыточная масса тела у кровных родственников указывает на конституционное ожирение, которое корректируется с помощью сбалансированного питания и физической активности. Доктор также выясняет особенности питания ребенка с рождения и до момента осмотра, характер аппетита и наличие дополнительных жалоб (головная боль, сонливость, раздражительность, отеки и др.).
При физикальном обследовании ребенка в первую очередь вычисляют индекс массы тела (ИМТ), который рассчитывается путем деления массы тела ребенка (в кг) на рост в квадрате (м2). Согласно рекомендациям ВОЗ, нормальный показатель ИМТ составляет 20–25 кг/м2. При избыточной массе тела ИМТ соответствует 25–30 кг/м2, при ожирении – выше 30,1 кг/м2. Для более объективной оценки ИМТ в педиатрии пользуются перцентильными таблицами, которые позволяют анализировать уровень ИМТ в зависимости от возраста и пола ребенка.
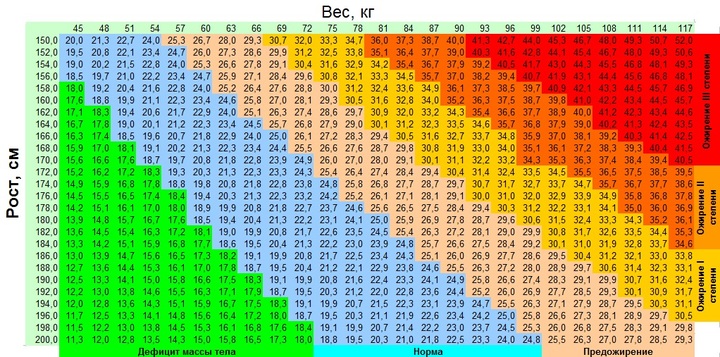
ИМТ — это ориентировочный показатель, который дает информацию о наличии или отсутствии ожирения. Чтобы оценить распределение жировой ткани по телу ребенка, данного метода недостаточно.
Толщина жировой складки — это простой способ измерения подкожной жировой клетчатки на разных участках тела. Используется при массовом обследовании детей, поскольку не требует специальных навыков и применения дополнительного оборудования.
Антропометрические измерения позволяют определить тип ожирения (абдоминальный, андроидный, гиноидный или равномерный). Для этого измеряют окружность талии (ОТ), бедер (ОБ) и соотношение между этими показателями (ОТ/ОБ). В случае увеличения уровня ОТ/ОБ выше 0,9 у мужчин и 0,85 у женщин говорят об абдоминальном ожирении.
Большая проблема физикального осмотра детей с ожирением – это отсутствие стандартизованных шкал для оценки полученных измерений тела. Все существующие таблицы и схемы дают только приблизительное представление о данной проблеме.
Ожирение ассоциировано с множеством заболеваний, которые могут привести к более серьезным последствиям. С целью оценки обмена веществ и состояния внутренних органов применяются такие методы диагностики:
1. Лабораторные исследования:
- липидограмма;
- биохимический анализ крови с определением печеночных проб, общего белка и его фракций;
- измерение глюкозы и инсулина крови;
- тест толерантности к глюкозе;
- гормональные анализы для оценки функции щитовидной железы (Т3, Т4, ТТГ), гипоталамо-гипофизарной системы (СТГ, АКТГ, пролактина
- измерение уровня кортизола крови и мочи.
2. Инструментальные методы исследования:
- УЗИ органов брюшной полости, забрюшинного пространства и малого таза;
- УЗИ щитовидной железы;
- КТ, МРТ (в основном используются для исключения патологии гипоталамо–гипофизарной области и другой патологии ЦНС);
- ЭКГ, ЭхоКГ.
Методы лечения ожирения
Перед началом терапии ожирения важно достоверно определить первопричину, которая спровоцировала избыточное накопление жировой ткани. В случае вторичного ожирения назначается индивидуальная программа лечения, которая может включать в себя разные методы медикаментозной или хирургической коррекции.
Принципы лечения детского ожирения:
- коррекция пищевого поведения и образа жизни;
- постепенное снижение массы тела;
- создание мотивации и цели для ребенка;
- поощрение каждого достижения.
Первым этапом восстановления нормальной массы тела является диетотерапия. Классический вариант коррекции питания ребенка с ожирением предполагает гипокалорийную диету со сбалансированным содержанием жиров, белков, углеводов, витаминов и минералов. В рационе ребенка существенно ограничивается количество простых углеводов (мучные и кондитерские изделия, сахар) и жиров животного происхождения. Энергетическую потребность рассчитывают на идеальную массу тела, увеличивают затраты энергии за счет физической активности, а количество приемов пищи увеличивают (5– 6 раз в сутки) – 3 основных и 2–3 дополнительных приема. Порции должны быть маленькими и содержать все необходимые питательные вещества, которые нужны растущему организму.
Для увеличения эффективности низкокалорийного питания диетологи практикуют назначение диеты с учетом гликемического индекса. Распределение блюд по этому показателю позволяет существенно снизить нагрузку на инсулярный аппарат и улучшить прогнозы лечения.
На сегодняшний день существует множество диетических рекомендаций, модифицированных диет, которые характеризуются высокой эффективностью и позволяют добиться грандиозных результатов. Много родителей забывают об основном правиле: диета ребенка с ожирением должна быть строго индивидуальной и назначаться опытным специалистом. Стандартные диетические схемы могут не только не помочь, но даже навредить ребенку.
Активный образ жизни — это важная составляющая лечебной программы при детском ожирении. Увеличение энергетических затрат за счет дозированной физической нагрузки позволяет снизить количество депонированного жира, восстановить баланс между синтезом и гидролизом липидов, укрепить сердечно–сосудистую систему.
Медикаментозное лечение ожирения в педиатрии очень ограниченное и назначается только при эндокринной причине. Хирургическое лечение ожирения у детей может проводиться только в случае диагностированной гормон–продуцирующей опухоли мозга. Операции по поводу удаления лишней жировой ткани у детей запрещены.
Последствия ожирения
Осложнения ожирения у детей:
- сахарный диабет 2–ого типа;
- артериальная гипертензия;
- атеросклероз;
- хронический запор;
- ожирение печени (жировой гепатоз);
- панкреатит;
- желчнокаменная болезнь;
- геморрой;
- ишемическая болезнь сердца;
- синдром апноэ, храп;
- деформация скелета (в результате чрезмерной нагрузки на опорно–двигательный аппарат);
- остеохондроз;
- психологические расстройства;
- в будущем – нарушение репродуктивной функции, бесплодие;
- повышение риска онкологических заболеваний.
